第21回 Anesthesia Morning Café – Professor’s Wake-Up Bibble-Babble
COVID-19パンデミックの中、われわれ麻酔科医は患者の気道管理の際には、full PPEで臨んできました。気管挿管や抜管時、あるいはPCR結果のない緊急手術患者では常にPPEを基準としています。またCOVID-19の飛沫およびエアロゾル感染を回避するために、通常の全身麻酔の導入法とは異なり、バッグマスク換気をしないRSIを基準としてきました。これは用手換気時のマスクからの呼気のリークが空間のエアロゾル濃度を上げ、ウィルス感染のリスクを増加させると考えられるためです。安全に細心の注意を計るのは必要ですが、本当にそうなのでしょうか?
エアロゾルを産生させ、呼吸器感染症を伝搬させる可能性の高い手技として、すぐに気管挿管などが挙げられますが、各手技において実際どの程度のリスクがあるのか、かなり前のデータですが存在します。オッズ比で表してありますが、
気管挿管は約7倍
気管切開 4
挿管前のマスク換気 3
非侵襲的陽圧換気 3
気管内吸引 3
気管支鏡検査 2
と結構高い比率になっています(Tran K, Cimon K, Severn M, et al. Aerosol generating procedures and risk of transmission of acute respiratory infections to healthcare workers: a systematic review. PLoS ONE 7(4): e35797, 2012)。
気管挿管はRSIとはいえ、やはり咳反射の起こらない深部筋弛緩状態で実施すべきであり、十分量の筋弛緩薬が必要となります。ロクロニウムの場合、横隔膜でのED95は0.5㎎/㎏ですので、その2倍量である1㎎/㎏は必要となります。気管切開も自発呼吸下ではなく、筋弛緩状態の調節呼吸下が望ましいでしょう。挿管前のマスク換気も感染可能性のオッズ比からは避けるべきと判断されます。しかしマスク換気で本当にエアロゾルが高濃度で産出されるのでしょうか?実際にエアロゾルを計測した論文があったので紹介します。
Shrimpton AJ, Brown JM, Gregson FKA, et al.
Quantitative evaluation of aerosol generating during manual facemask ventilation.
Anaesthesia 2022; 77: 22-7
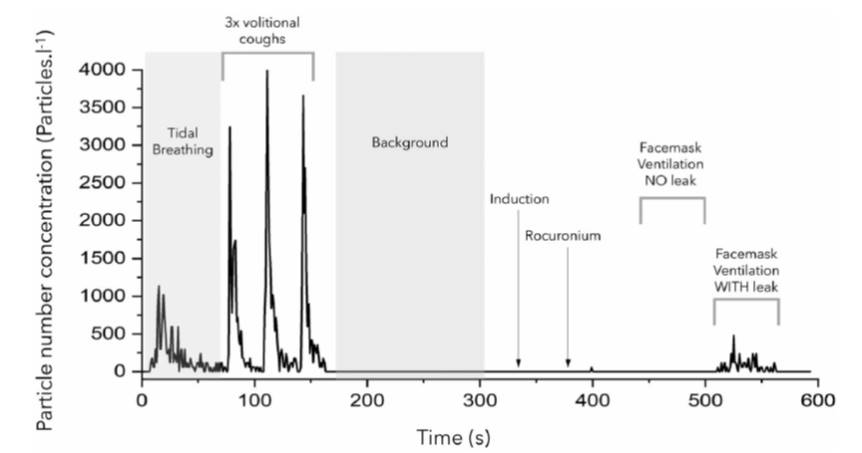
1時間に25回室内換気がされるシステムを配し、もともとの環境エアロゾルは非常に少ないultracleanな手術室で行われた研究です。対象は予定手術患者11名で、もちろんCOVID-19 PCR陰性の患者です。麻酔科医を含めた医療スタッフはPPEを着用し、マスクはFFP-3(Filtering Face Piece, FFP-3は空気中の粉塵の99%を除去、N95マスクはFFP-2で94%を除去)を付けていますので、医療者側よりエアロゾルは排出されない状況になっています。エアロゾルサンプリングは患者の顔上20㎝で行い、下図に示したように、患者が仰臥位、意識下での安静自発呼吸下、3回意識的に咳をした状態でまず計測しています。次に全身麻酔導入後、一回換気量5-7ml/㎏、気道内圧<20㎝H2O、呼吸数12-15/分でマスク換気しながら計測した後、意識的にマスク保持を緩め、エアリークのある状態でエアロゾルを計測しています。
結果として、環境エアロゾルの中央値である2粒子/Lに比べ、安静自発呼吸中は191粒子/L、咳の際は1260粒子/Lと著明に増加しました。一方、リークのないマスク換気時には3粒子/L、リークのあるマスク換気時にも11粒子/Lとエアロゾルはあまり増加せず、リークの有無で有意差は認められていません。
この論文の結果からは、マスク換気はエアロゾルを産出しないと結論付けられました。声門上器具もOKと筆者たちは論じていますが、それは実際計測していないのでわかりませんね。この結果を見て、麻酔導入時のマスク換気をどうするか?まだ悩ましいですね。患者状態にもよりますが、私自身は当分、換気しないRSIを選択します。エアロゾル回避には、咳をさせないこと、抜管時の対応がとくに重要のようですね。